بیماری تالاسمی، علل، علائم، انواع و راههای تشخیص و درمان آن
تعریف
تعریف بتا تالاسمی بیماری بتا تالاسمی نوعی کم خونی ارثی یا ژنتیکی است که از طریق والدین به کودکان منتقل می شود این بیماری به دو صورت خفیف (مینور) و شدید (ماژور) دیده می شود
علائم بیماری بتا تالاسمی: این علائم از 6 ماهگی به بعد ظاهر می شود که شامل رنگ پریدگی؛ اختلال خواب؛ ضعف و بیحالی کودک است
بیماری تالاسمی یکی از شایعترین اختلالات بیماریهای خونی است که مهمترین دلیل بروز آن، وراثت و نقص در ساخت زنجیره هموگلوبین است. مبتلایان به تالاسمی مینور با مشکلی مواجه نمیشوند و صرفا نقش ناقل را دارند، اما افرادی که نوع تالاسمی آنها ماژور باشد، با مشکلات جسمی و روحی فراوانی مواجه میشوند.
به همین دلیل، مشاوره ژنتیک قبل از ازدواج و انجام آزمایش ژنتیک از اهمیت و ضرورت بالایی برخوردارند.
در تالاسمی تعداد گلبول های قرمز و هموگلوبین ها (پروتئین های داخل گلبول قرمز که وظیفه حمل و انتقال اکسیژن را در بدن به عهده دارند) از تعداد نرمال و معمولی کمتر است. هموگلوبین ها مسئول حمل اکسیژن در بدن هستند، در نتیجه کاهش تعداد آنها منجر به بروز علائم کم خونی در بدن فرد بیمار می شود.
زمانی که سلول های خون به صورت کامل تشکیل نشوند، توانایی بدن در انتقال اکسیژن کاهش پیدا می کند و در نتیجه کم خونی را برای فرد به ارمغان می آورد. به این نوع کم خونی، تالاسمی گفته می شود که انواع مختلف دارد. افرادی که به تالاسمی مینور مبتلا هستند، علائم خاصی نداشته و فقط نقش ناقل دارند. اما درباره ی تالاسمی ماژور، اوضاع متفاوت است. تالاسمی ماژور باعث اختلالات جسمی و روانی متعددی در بیمار خواهد شد.
بیشتر بخوانید: اهمیت آزمایش ژنتیک ازدواج فامیلی در چیست؟
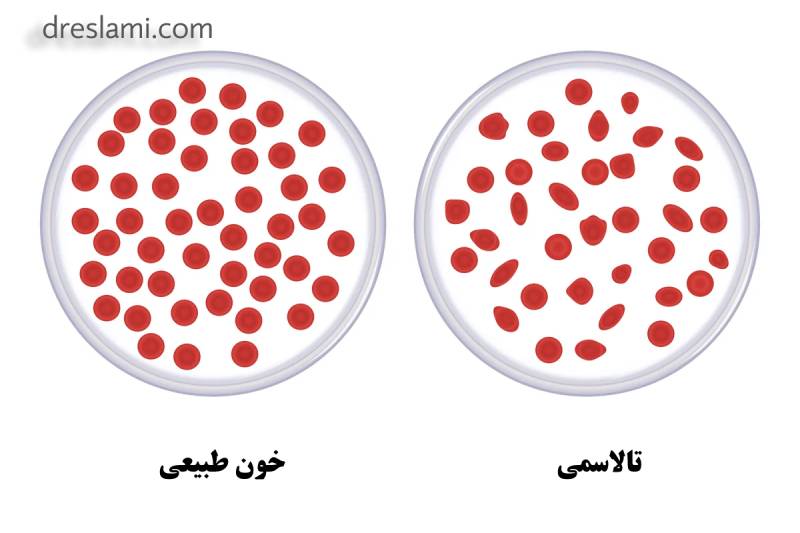
شکل گلبول های قرمز خون در خون سالم و در خون فرد مبتلا به بیماری تالاسمی – دکتر مریم اسلامی
ازدواج دو نفر مبتلا به تالاسمی مینور
سالیان قبل، ازدواج دو نفر مبتلا به تالاسمی مینور به دلیل امکان ابتلای فرزندان به تالاسمی ماژور (یک بیماری خونی بود که زندگی زوجین و فرزند را سخت می کند) دارای مجوز نبود.امروزه با پیشرفت آزمایش های ژنتیکی قبل از ازدواج و قبل از بارداری، امکان غربالگری جنین سالم، در صورتی که افراد حتما مشاوره و آزمایش ژنتیک قبل از ازدواج و قبل بارداری را انجام داده باشند؛ به طوری که مشاور ژنتیک به آنها آموزش می دهد، می توانند به بارداری اقدام کنند و امکان ازدواج، دارا بودن فرزند و نسل سالم را داشته باشند.
انواع بیماری تالاسمی
بیماری تالاسمی اغلب به دو نوع آلفا و بتا تقسیم می شود که هر کدام از آن ها خود انواع مختلف دارند. در ادامه به بررسی انواع بیماری تالاسمی می پردازیم
تالاسمی آلفا
تالاسمی آلفا زمانی ایجاد می شود که زیر واحد پروئینی آلفا دربدن فرد به میزان کافی وجود ندارد و تولید نمی شود.
مرحله خاموش تالاسمی آلفا
در این نوع از تالاسمی به این علت که کمبود آلفا در هموگلوبین بسیار کم است در عملکرد آن اختلال ایجاد نمی شود و به علت اینکه علائم آشکاری ندارد و به سختی می توان آن را تشخیص داد، از آن به عنوان مرحله خاموش نام برده می شود.
هموگلوبین کنستانت اسپرینگ
نوع غیر معمولی از مرحله خاموش است که مانند آن اختلال شدیدی برای بیمار به وجود نمی آید.
صفت تالاسمی آلفا (تالاسمی آلفا خفیف)
در این نوع به علت اینکه بیمار کمبود آلفا بیشتری را تجربه می کند سلول های خونی آن کوچک تر است اما این نوع نیز علائم کمی دارد و در بسیاری از موارد با کمبود آهن اشتباه گرفته می شود.
هموگلوبین H
نام این نوع به علت زنجیره غیر طبیعی H باعث تخریب سلول ها می شود و به مقادیر زیاد، کمبود زیر پروتئین آلفا وجود دارد. این کمبود باعث کم خونی شدید و بروز علائم زیادی در فرد می شود
تالاسمی آلفای ماژور
این نوع خطرناک ترین نوع تالاسمی آلفا است که در بسیاری از بیماران باعث مرگ قبل از تولد یا بلافاصله پس از آن شده است. در این نوع کم خونی مزمن و شدید وجود دارد و اگر هم فرد بتواند به زندگی ادامه دهد تا انتهای آن به تزریق مقادیر زیادی از خون و مراقبت های پزشکی نیازمند خواهد بود. در آلفا تالاسمی، شدت تالاسمی بیمار بستگی به تعداد جهشهای ژنی دارد که از والدین خود به ارث برده است. هر چه ژن های جهش یافته بیشتر باشد، تالاسمی شدیدتر است.
تالاسمی بتا
تالاسمی بتا نیز به این دلیل بروز میکند که واحد زیر پروتئینی بتا در هموگلوبین به میزان کافی وجود ندارد. از انواع تالاسمی بتا عبارتند از؛ تالاسمی مینور، بینابینی و ماژور.
در بتا تالاسمی، شدت تالاسمی بستگی به این دارد که کدام قسمت از مولکول هموگلوبین تحت تأثیر قرار گرفته است.
تالاسمی مینور
در تالاسمی مینور از دسته تالاسمی بتا، کمبود زیرپروتئین بتا به میزان شدیدی نیست که در عملکرد هموگلوبین ها مشکلی ایجاد کند و صرفا باعث کم خونی خفیفی در فرد می شود. بنابراین در پاسخ به این سوال که آیا تالاسمی مینور خطرناک است، باید بگوییم که خیر.
تالاسمی بینابینی
در این نوع از تالاسمی بتا، تقریبا کم خونی شدیدی برای فرد به وجود می آید که باعث میشود مشکلاتی برای او پدید آید (مشکلاتی نظیر؛ بدفرمی استخوانی و …) و در ادامه برای اینکه علائم بیماری کمتر شود و کیفیت زندگی بیمار بهبود یابد او به تزریق خون احتیاج پیدا خواهند کرد.
تالاسمی بتای ماژور
تالاسمی ماژور شدیدترین و خطرناک ترین نوع تالاسمی بتا است که مشکلات زیادی را برای بیمار فراهم می کند و او برای ادامه زندگی خود به مقادیر زیادی تزریق خون و مراجعه به مراکز درمانی احتیاج دارد.
بیماری تالاسمی چه علائمی دارد؟
همانطور که اشاره کردیم انواع مختلفی از تالاسمی وجود دارند و با توجه به نوع آن علائم متفاوت خواهند بود. بسته به نوع تالاسمی در برخی از نوزادان هنگام تولد علائم بروز خواهند کرد و در برخی دیگر ممکن است که تا سال های اول زندگی بدون بروز علائم باشد. افرادی که از تالاسمی شدید رنج می برند، ممکن است استخوان بندی های غیر معمول و مشکلات تغذیه و … داشته باشند.
با این وجود، علائم شایع تالاسمی، معمولا موارد زیر هستند:
- احساس ضعف و خستگی
- رنگ پریدگی پوست
- تیره بودن رنگ ادرار
- تورم شکم
- کند بودن روند رشد در کودکی
- تغییر شکل استخوان ها
بعضی از نوزادان مبتلا به تالاسمی از ابتدا تولد، نشانه های آن را ندارند. اما بعد از گذشت چند سال، علائم شروع به آشکار شدن می کنند. در بعضی از بیماران، فقط یکی از ژن های مرتبط با هموگلوبین دچار آسیب است. در این افراد معمولا علائم کم خونی بروز پیدا نمی کند. اگر ژن های جهش یافته، بیشتر از ژن های آسیب دیده باشند، احتمالا علائم نیز شدیدتر خواهند بود.
بنابراین، در صورتی که هر کدام از علائم ذکر شده مربوط به بیماری تالاسمی را در فرزند خود مشاهده کردید، بهتر است برای معاینه و تشخیص دقیق، به متخصص مراجعه کرده و در صورت لزوم، آزمایش انجام دهید.
دلایل ابتلا به تالاسمی
دلیل ابتلا به تالاسمی، جهش در DNA سلول های تولید کننده هموگلوبین است.هموگلوبین، ماده ای در گلبول های قرمز خون است که اکسیژن را در بدن حمل می کند. جهش های گفته شده مربوط به ابتلا به تالاسمی، از والدین به فرزندان منتقل می شود.
مولکول های هموگلوبین از زنجیره هایی که به آنها “آلفا” و “بتا” گفته می شود ساخته شده و تحت تاثیر این جهش قرار می گیرند. در واقع، کاهش تولید زنجیره های آلفا و بتا هستند که باعث بروز تالاسمی آلفا یا بتا می شوند.
این نوع خطرناک ترین نوع تالاسمی آلفا است که در بسیاری از بیماران باعث مرگ قبل از تولد یا بلافاصله پس از آن شده است. در این نوع کم خونی مزمن و شدید وجود دارد و اگر هم فرد بتواند به زندگی ادامه دهد تا انتهای آن به تزریق مقادیر زیادی از خون و مراقبت های پزشکی نیازمند خواهد بود. در آلفا تالاسمی، شدت تالاسمی بیمار بستگی به تعداد جهشهای ژنی دارد که از والدین خود به ارث برده است. هر چه ژن های جهش یافته بیشتر باشد، تالاسمی شدیدتر است.
در بتا تالاسمی، شدت تالاسمی بستگی به این دارد که کدام قسمت از مولکول هموگلوبین تحت تأثیر قرار گرفته است.
عوامل خطرساز در ابتلا به تالاسمی
مواردی که خطر ابتلا به بیماری تالاسمی را افزایش می دهند، عبارت هستند از:
- سابقه فامیلی و زمینه ژنتیکی تالاسمی
تالاسمی توسط ژن های جهش یافته مربوط به هموگلوبین، از والدین به فرزندان منتقل می شود.
- قومیت و نژاد های خاص
تالاسمی اغلب در آمریکایی های آفریقایی تبار و در افراد مدیترانه ای و آسیای جنوب شرقی، بیشتر رخ می دهد.
پیشگیری از تولد کودک مبتلا به تالاسمی
متاسفانه اغلب ما هنوز به باور «پیشگیری بهتر از درمان است» نرسیدهایم. به همین دلیل در شرایط مختلف شاهد حضور مشکلاتی در زندگی خود و دیگران هستیم که اتفاقا قابل پیشگیری بوده و میتوانست وجود نداشته باشد.پیشگیری از تولد کودکانی با بیماری ژنتیکی به نام تالاسمی ماژور و محکوم کردن آنها به زندگی سراسر درد و زجر از جمله همین مشکلات است که پدر و مادرهای جوان آینده میتوانند مانع وقوع این اتفاق تلخ در زندگی خود و فرزندشان شوند.
شاید تعجب کنید اگر بگوییم بیماری تالاسمی از یک امتیاز مثبت برخوردار است که از آن میتوان بخوبی استفاده کرد. خوشبختانه تالاسمی مینور هرگز به تالاسمی ماژور تبدیل نمیشود و امکان پیشگیری از تولد نوزادان مبتلا به تالاسمی ماژور وجود دارد. با کمک گرفتن از مشاور ژنتیک و آزمایش های مربوطه به راحتی می توان از بروز این گونه نواقض جلوگیری کرد
تالاسمی چه عوارضی دارد؟
عوارض احتمالی تالاسمی متوسط تا شدید، عبارتند از:
- تولید آهن اضافی در بدن
افراد مبتلا به تالاسمی می توانند آهن زیادی در بدن خود دریافت کنند. این اتفاق هم می تواند به علت این بیماری باشد و هم به علت تزریق مکرر خون. آهن بیش از حد می تواند به قلب، کبد و سیستم غدد درون ریز- که شامل غدد تولید کننده هورمون است که فرآیندهای بدن را تنظیم می کند- آسیب برساند.
- عفونت
بیماران تالاسمی، در معرض خطر ابتلا به عفونت های مختلف قرار دارند. مخصوصا اگر به هر دلیلی طحال خود را برداشته باشند.
در صورتیکه که تالاسمی شدید باشد، موارد زیر نیز ممکن است رخ دهند:
- تغییر شکل استخوان ها
- بزرگ شدن طحال
- کند و آهسته شدن روند رشد یا بلوغ
- مشکلات قلبی
درمان بیماری تالاسمی
درمان تالاسمی، بستگی به نوع و شدت بیماری دارد. با توجه به به این موارد و سایر شرایط بالینی بیمار، پزشک متخصص می تواند دوره درمانی مناسب و نتیجه بخش در مورد شخص بیمار را ارائه دهد.
بعضی از شیوه های درمان تالاسمی عبارت اند از:
- انتقال (تزریق) خون
- پیوند مغز استخوان
- مصرف دارو و مکمل
- عمل جراحی برای برداشتن طحال یا کیسه صفرا
توصیه مهم به افراد مبتلا به تالاسمی، این است که از مصرف بدون تجویز مکمل های آهن یا ویتامین خودداری کنند. زیرا در بعضی موارد ممکن است پزشک حتی دستور منع مصرف این مکمل ها را بدهد.خصوصا در افرادی که خون دریافت می کنند. زیرا ممکن است آهن اضافی در بدن این افراد انباشته شده و مشکلات و خطرات جدی تری را به دنبال داشته باشد
عوارض بیماری بتا تالاسمی:
با بزرگتر شدن کودک عوارض بیماری مانند پهن شدن استخوان چهره؛تغییر چهره بیمار؛ بزرگ شدن کبد و طحال و اختلال رشد؛ ظاهر می شود. این کودکان بخاطر کم خونی به صورت مداوم به تزریق خون نیاز دارند و چون تزریق مداوم خون باعث افزایش آهن بدن می شود لذا لازم است ماده دفع کننده آهن بنام آمپول دسفرال نیز برای این کودکان تزریق شود0
ناقلین:
کلیه مشخصات افراد مانند رنگ چشم؛ رنگ مو و غیره از والدین به ارث می رسد بطوری که برای هر خصوصیت دو عامل به نام ژن (عامل مولد صفات) وجود دارد که یکی از پدر و دیگری از مادر به ارث میرسد اگر شخصی تنها یک عامل (ژن) معیوب را از یکی از والدین خود دریافت کند بیمار نخواهد شد و به این شخص ناقل یا تالاسمی مینور یا مبتلا به نوع خفیف تالاسمی می گویند که می تواند عامل (ژن) تالاسمی خود را به فرزندان منتقل کند بدیهی است فرزند او نیز اگر فقط یک عامل (ژن) معیوب را از والدین خود (پدر یا مادر) دریافت کند تنها ناقل بوده و بیمار محسوب نمی شود. در حالیکه در تالاسمی ماژور یا شدید شخص دو عامل (ژن) معیوب را از والدین خود دریافت می کند (پدر و مادر هر دو ناقل هستند)
اگر پدر و مادر هر دو ناقل ژن تالاسمی باشند در هر حاملگی 25% احتمال وجود دارد که کودک یک ژن معیوب را از پدر و یک ژن معیوب را از مادر به ارث برده و در نتیجه دارای دو ژن معیوب شده و مبتلا به بیماری تالاسمی ماژور گردد.
راههای تشخیص بیماری بتاتالاسمی:1-انجام آزمایش خون2-انجام آزمایش ژنتیک در زمان جنینی (قبل از تولد)
راههای پیشگیری از بیماری بتا تالاسمی:1- عدم ازدواج دو فرد تالاسمی مینور یا ناقل تالاسمی2- استفاده از روشهای مطمئن تنظیم خانواده مانند بستن لوله در زنان؛ وازکتومی در مردان؛استفاده از قرص ضد بارداری؛IUD؛ کاندوم 3- انجام مشاوره ژنتیک زوج ناقل و تعیین ژن معیوب پدر و مادر قبل از بارداری زوجه و انجام مجدد مشاوره ژنتیک در هفته 12-8 بارداری و تشخیص وضعیت جنین از لحاظ ابتلا به بیماری بتا تالاسمی ماژور که در صورت تایید بیمار بودن جنین می توان اقدام به سقط نمود.
نکات قابل توجه:1- کلیه داوطلبین ازدواج بایستی قبل از جاری شدن صیغه محرمیت یا عقد شرعی برای انجام آزمایشات تشخیصی تالاسمی مراجعه کنند در واقع این عمل باید بعنوان اولین اقدام قبل تدارک مراسم ازدواج انجام گیرد. ضروری است بدانیم در هنگام انجام آزمایش تشخیص تالاسمی قبل از ازدواج چنانچه با انجام آزمایش اول تشخیص قطعی حاصل نشود ممکن است لازم باشد زوجین داوطلب ازدواج به مدت 3 ماه تحت اهن درمانی قرار گرفته و سپس آزمایشهای تکمیلی بعمل آید بنا بر این افراد باید همه اقدامات و تصمیمات دیگر را برای مراسم ازدواج به بعد از کسب نتایج ازمایشات نهایی تشخیص تالاسمی موکول نمایند0
2-ناقل تالاسمی هیچ مشکلی ندارد اهمیت ناقل بودن زمانی است که شخص توجه داشته باشد که همسر انتخابی وی ناقل نباشد و چنانچه هردو نفر (زوج و زوجه) ناقل باشند بایستی پیش از هر اقدامی مشاوره تالاسمی در مرکز بهداشتی درمانی ویژه مشاوره تالاسمی که در هر شهرستان به این منظور اختصاص یافته انجام شده و در صورت تصمیم به ازدواج جهت انجام مشاوره ژنتیک به یکی از ازمایشگاههای معتبر کشور مراجعه شود.
3- والدین عزیزی که زوج مینور هستند و توفیق داشتن فرزند سالم را داشته اند حتماً از وقوع بارداری مجدد خودداری نمایند
نگارش و گردآورنده: رضا رحیمی
منبع:
مریم اسلامی، متخصص ژنتیک
دانشگاه علوم پزشکی کرمانشاه
دارو سازی دکتر عبیدی
- ادامه مطلب
تاریخ: یکشنبه , 12 آذر 1402 (16:53)
- گزارش تخلف مطلب