[5/2، 18:57] Yashar: سرطان پانکراس اغلب به نام “بیماری خاموش” شناخته میشود. زیرا نشانههای آن تا مراحل پیشرفته ظاهر نمیشوند. تجربهی علائم زیر دلیل بر ابتلا به سرطان پانکراس نیست زیرا این علائم میتواند با بیماریهای دیگری مشترک باشند. در نهایت سرطان پانکراس علائمی دارد که باید آنها را بشناسید.
[5/2، 18:58] Yashar:. علائم سرطان لوزالمعده
علایم سرطان پانکراس متنوع هستند. علائم زیر میتوانند نشاندهندهی سرطان پانکراس باشند:
درد: به علت فشار تومور بر اعصاب، در ناحیهی فوقانی شکم درد متناوبی احساس میشود که به پشت منتشر میشود و باعث کمر درد نیز میشود.
زردی یا یرقان: با گسترش سرطان لوزالمعده به مجرای صفراوی، مواد تشکیلدهندهی صفرا وارد خون شده و باعث زردشدن پوست و چشم میشوند. این انسداد در مجرای صفراوی باعث تیرهشدن مدفوع، تیرهشدن ادرار و خارش میشود.
ازدستدادن اشتها و احساس سیری زودرس
حالت تهوع و استفراغ
کاهش وزن غیرقابل توجیه
سرگیجه و ضعف
مدفوع چرب، کمرنگ یا خاکستری
لرز
اسپاسم عضلانی
اسهال
تجمع خودبهخودی لخته در رگهای خونی عمقی دست و پا یا سایر رگهای سطحی
افسردگی
افزایش قند خون: به علت کاهش تولید هورمون انسولین.
[5/2، 18:58] Yashar: 2. علائم سرطان پانکراس پیشرفته
اگر سرطان گسترش پیدا کند یا دچار متاستاز شود، علائم جدید با توجه به ناحیهی آسیبدیده آشکار میشود. برخی علائم نادر سرطان پانکراس که به محل درگیری بستگی دارد عبارتاند از:
انسولینوما (تولید بیشازحد انسولین): باعث علائمی مانند عرق کردن، اضطراب، سرگیجه، غش کردن و کاهش قند خون میشود.
گلوکاگونوما (تولید بیشازحد گلوکاگون): از علائم آن میتوان اسهال، تشنگی بیش از حد، پر ادراری و کاهش وزن را نام برد.
گاسترینوما (تولید بیشازحد گاسترین): درد شکمی، زخم معده که میتواند باعث خونریزی گوارشی شود، ریفلاکس و کاهش وزن از علائم این نوع سرطان پانکراس است.
سوماتوستاتینوما (تولید بیشازحد سوماتوستاتین): باعث ایجاد اسهال، کاهش وزن، درد شکمی، مدفوع چرب و بدبو میشود.
ویپوما (تولید بیشازحد پپتید وازواکتیو روده): علائم آن شامل اسهال آبکی، درد شکمی، گرگرفتگی صورت است.
سرطان پانکراس اغلب به نام “بیماری خاموش” شناخته میشود. زیرا نشانههای آن تا مراحل پیشرفته ظاهر نمیشوند.
3. علائم سرطان پانکراس در آزمایش خون
معمولا فرد در سرطان سر پانکراس یا سرطان دم پانکراس و بدنه آن با زردی مراجعه میکند که همین مسئله احتمالا همراه با تستهای آزمایشگاهی مختلشده همراه است. مثلا تستهای عملکرد کبدی مختل شده و غیرطبیعی هستند. از طرفی یک فاکتور از نشانه های سرطان پانکراس است که CA 19-9 نام دارد و اندازهی طبیعی آن در آزمایش خون بین 0 و 37 U/mL است. در سرطان لوزالمعده این مقدار افزایش پیدا میکند.
4. علائم سرطان پانکراس خوش خیم
معمولا سرطان لوزالمعده علائم ندارد و علایم سرطان پانکراس در مراحل پیشرفته و انتهایی خود را نشان میدهد. بیشتر تومورهای ایجاد شده در پانکراس خیلی دیر علائم سرطان پانکراس را نشان میدهند که دیگر کار از کار گذشته است. اگر سرطان پانکراس خوشخیم باشد در مراحل اولیه متوجه علائم خواهیدشد که در بالاتر به آنها اشاره کردیم و در صورت امکان با جراحی بخش سرطانی شده برداشت میشود.
[5/2، 18:59] Yashar: 5. سرطان پانکراس بدخیم چه علایمی دارد؟
برخی از علائم سرطان پانکراس پیشرفته و مرحله آخری شامل موارد زیر هستند؛
درد
از دست دادن وزن به مقدار زیاد
کمتر خوردن و کمتر نوشیدن و بیاشتهایی
تهوع
تغییر رنگ مدفوع
ورم شکم
آسیت یا جمعشدن آب در شکم
ادرار تیره رنگ
تغییر در الگوی تنفس.
آب آوردن شکم سرطان پانکراس کبد
سرطان پانکراس متاستاز به کبد اب اوردن شکم را سبب میشود. در واقع زمانی که سرطان لوزالمعده به کبد متاستاز دهد و در مراحل پیشرفته باشد، میتواند ایجاد آسیت یا همان جمع شدن آب در شکم کند. این مورد از موارد بدخیم و کشنده است. در این موارد پانکراس سرطان بدخیمی است.
6. علائم سرطان پانکراس در زنان (علائم سرطان لوزالمعده در زنان)
سرطان لوزالمعده علائم مشابهی در زنان و مردان ایجاد میکند. بالا رفتن دمای بدن، زردی، خستگی، از دست دادن اشتها و کاهش وزن از علایم سرطان لوزالمعده در هر دو جنس هستند.
تشخیص سرطان پانکراس از راه های مختلفی ممکن است.
در صورت بروز علائم و نشانههای سرطان لوزالمعده باید سریعا به پزشک مراجعه کنید تا کلیه علائم بررسی شوند.
تصاویر سرطان پانکراس به چه شکل است؟
در ادامه میتوانید تصویر سرطان پانکراس را مشاهده کنید. در دو تصویر زیر میتوانید عکس پانکراس یا لوزالمعدهای که سرطانی شدهاست را ببنید و با یک پانکراس سالم مقایسه کنید.
[5/2، 18:59] Yashar: با دیدن علائم سرطان پانکراس به چه دکتری مراجعه کنیم؟
معمولا سرطان پانکراس در مراحل پیشرفته و در مراحل آخر خود را نشان میدهد. بنابراین برای درمان آن، زمانی اقدام میشود که دیگر کار از کار گذشته است و تنها دکتری که میتواند به شما کمک کند، دکتر سرطان یا دکتر انکولوژی است. اما اگر در مراحل ابتدایی سرطان پانکراس باشید و برای چکاپهای معمول به دکتر گوارش مراجعه کنید، ممکن است که این سرطان تشخیص دادهشود و برای درمان به دکتر انکولوژی ارجاع دادهشوید.
[5/2، 19:00] Yashar: مرتبط است.
ملانوما: ناشی از جهش در ژن p16 / CDKN2A است.
4. تأثیر سبک زندگی در ابتلا به سرطان لوزالمعده
در موارد بسیاری طول عمر بیماران مبتلا به سرطان پانکراس بستگی به سبک زندگی دارد. به نقل از cancer.org، برخی از این موارد شامل نکات زیر هستند؛
رژیم غذایی: بر اساس برخی مطالعات، سرطان لوزالمعده با رژیم غذایی حاوی گوشت قرمز و فرآوریشده (مانند سوسیس و گوشت گاو) و کمبود میوهها و سبزیجات ارتباط دارد. این موضوع نیازمند تحقیقات وسیعتری است.
اضافه وزن و عدم فعالیت فیزیکی: برخی تحقیقات نشان دادهاند که کمبود ورزش و فعالیتهای بدنی خطر سرطان پانکراس را افزایش میدهد.
قهوه و الکل: برخی مطالعات نشان میدهد که مصرف زیاد الکل و قهوه منجر به پانکراتیت مزمن میشود.
سیگار کشیدن یا قرار گرفتن در معرض دود سیگار.
برای تشخیص و درمان سرطان پانکراس به درمان گروهی متشکل از متخصص گوارش و متخصص آنکولوژی نیاز دارید. در دکترتو میتوانید با بهترین پزشکان برای درمان سرطان پانکراس در شهر خود آشنا شوید و بهصورت اینترنتی برای دریافت نوبت اقدام کنید. علاوهبراین میتوانید از خدمات مشاوره آنلاین و تلفنی دکترتو استفاده کنید.
[5/2، 19:01] Yashar: تشخیص سرطان پانکراس چگونه انجام می شود؟
تشخیص سرطان لوزالمده در مراحل اولیه دشوار است. زیرا علائم و نشانههای قابل توجهی در این مراحل وجود ندارد و در صورت وجود علائم نیز، تشابه آنها با علائم بیماریهای دیگر زیاد است. به همین دلیل پزشک برای تشخیص دقیق نیاز به غربالگریهای مختلف دارد.
دکتر گوارش دربارهی علائم، سابقهی خانوادگی و پیشینهی پزشکی از بیمار سوالاتی خواهد پرسید و معاینهی فیزیکی انجام خواهد داد که طی آن نشانههای زیر را ارزیابی خواهدکرد:
شکم درد یا کمر درد
کاهش وزن
کاهش اشتها
خستگی
تحریکپذیری
مشکلات گوارشی
بزرگشدن کیسهی صفرا
بررسی لختهشدن خون، ترومبوز ورید عمقی (DVT) یا آمبولی ریوی
اختلالات بافت چربی
دیابت
تورم غدد لنفاوی
اسهال
استئاتوره یا مدفوع چرب
زردی.
1. تست های آزمایشگاهی
تستهای آزمایشگاهی برای تشخیص نشانگر تومور انجام میشوند. در این روش نمونهای از خون، ادرار یا بافت برای اندازهگیری برخی موارد مانند CA 19-9 و آنتیژن استفاده میشود. بالا بودن میزان برخی مواد در بدن میتواند نشانگر تومور باشد. برای تستهای آزمایشگاهی متخصص یک یا چند روش زیر را تجویز میکند.
آزمایش خون: آزمایش خون می تواند مادهی شیمیایی را که سلولهای سرطانی به خون آزاد میکنند، شناسایی کند.
آزمایش ادرار
آزمون مدفوع
تست عملکرد کبد: برای بررسی انسداد مجاری صفراوی انجام میشود.
2. تست های تصویربرداری
از تستهای تصویربرداری جهت تشخیص وجود تومور و میزان گسترش سرطان استفاده میشود. آزمایشات تصویربرداری رایج شامل موارد زیر است:
سونوگرافی ساده یا سونوگرافی اندوسکوپیک
سی تی اسکن (CT)
ام آر آی (MRI)
اسکن PET
عکس اشعهی ایکس با بلع باریم
آنژیوگرام.
تشخیص سرطان پانکراس با سونوگرافی
تشخیص لوزالمعده سرطان با سونوگرافی اندوسکوپیک بسیار محتملتر از تشخیص آن با سونوگرافی شکمی است. اما در هر دو مورد احتمال شناسایی و تشخیص سرطان وجود دارد.
3. بیوپسی یا نمونه برداری بافتی
تشخیص قطعی سرطان لوزالمعده تنها از طریق نمونه برداری بافتی (بیوپسی) میسر میشود. نمونهی بافتی از پانکراس را میتوان با یک سوزن از طریق پوست، طی آندوسکوپی یا طی عمل جراحی به دست آورد.
تصویربرداری از سرطان لوزالمعده برای تشخیص آن
یکی از روشهای تشخیص سرطان لوزالمعده انجام تصویربرداری است.
مدیریت و درمان سرطان پانکراس چگونه است؟
شاید بپرسید آیا سرطان پانکراس درمان دارد؟ طبق medicalnewstoday، درمان سرطان به عوامل مختلفی از جمله نوع سرطان، مرحلهی سرطان، سن، وضعیت سلامتی و انتخاب شخصی فرد بستگی دارد. تعیین مرحلهی سرطان، جهت بررسی میزان گسترش سرطان و انتخاب بهترین گزینهی درمان، ضرورت دارد که به سایز و اندازهی تومور اولیه، گسترش سرطان به گرههای لنفاوی مجاور، متاستاز و یا گسترش به سایر اندامهای بدن بستگی دارد و به 4 مرحله تقسیم میشود. هرچه مرحلهی سرطان پایینتر باشد، به معنای گسترش و تهاجم کمتر سلولهای سرطانی به سایر قسمتهای بدن است.
مرحلهی 0: سلولهای سرطانی در لایههای سلولی مجرای لوزالمعده وجود دارند و به بافتهای عمقی و خارج از پانکراس گسترش پیدا نکردهاند. در مرحلهی 0، درمان موثر امکانپذیر است.
مراحل اخر سرطان پانکراس
سرطان پانکراس استیج 4: سرطان در سراسر بدن گسترش یافته است. در مرحلهی IV، تومور به سایر اندامهای منتقل شدهاست و جراحی تنها برای کاهش درد و یا بستن مجاری پانکراس توصیه میشود.
هدف از درمان بدخیمی پانکراس، حذف سرطان و تسکین علائم دردناک است و میتواند شامل عمل جراحی جهت برداشتن تمام لوزالمعده یا بخشی از آن، شیمی درمانی، پرتودرمانی و مراقبتهای تسکین دهنده باشد. حذف کامل سرطان در مراحل اولیه که سرطان محدود است و به نقاط دیگری گسترش نیافته است، بیشتر میسر میباشد اما با گسترش سرطان حذف کامل سلولهای سرطانی مشکل میشود. به همین دلیل تشخیص زود هنگام سرطان مهمترین اقدام است. گروه پزشکی جهت درمان سرطان شامل متخصص خون (انکولوژیست)، متخصص انکولوژیست جراح، متخصص خون رادیولوژیست و متخصص گوارش است. درمانهای سرطان پانکراس شامل موارد زیر است که آنها را توضیح دادهایم.
برای تشخیص و درمان سرطان پانکراس به درمان گروهی متشکل از متخصص گوارش و متخصص آنکولوژی نیاز دارید. در دکترتو میتوانید با بهترین پزشکان برای درمان سرطان پانکراس در شهر خود آشنا شوید و بهصورت اینترنتی برای دریافت نوبت اقدام کنید. علاوهبراین میتوانید از خدمات مشاوره آنلاین و تلفنی دکترتو استفاده کنید.
[5/2، 19:01] Yashar: 1. جراحی برای درمان سرطان پانکراس
روشهای عمدهی جراحی که در درمان افراد مبتلا به سرطان پانکراس از آنها استفاده میشود عبارتند از:
جراحی ویپل: این روش جراحی زمانی که سرطان، سر غدهی پانکراس را درگیر کرده باشد و سرطان سر پانکراس باشد، کاربرد دارد. جراح، سر و گردن پانکراس و گاهی کل پانکراس به همراه بخشی از معده، دوازدهه، گرههای لنفاوی و سایر بافتها را خارج میکند. این جراحی، پیچیده و خطرناک است و دارای عوارضی شامل عفونت، خونریزی و مشکلات معده میباشد.
دیستال پانکراتکتومی: این روش معمولا برای درمان تومور سلولهای عصبی یا نورواندوکرین توصیه میشود و سرطان دم پانکراس. طی آن جراح دم و سایر قسمتهای پانکراس و طحال را حذف میکند.
پانکراتکتومی کامل: جراح کل پانکراس و طحال را خارج میکند. فرد بدون پانکراس میتواند زندگی کند، اما ممکن است به دیابت مبتلا شود زیرا بدن دیگر انسولین تولید نمیکند.
جراحی تسکیندهنده: در این روش امکان برداشتن سلولهای سرطانی پانکراس وجود ندارد. اگر در مجرای صفراوی یا دوازدهه انسداد وجود داشتهباشد، با ایجاد بای پس، جریان صفرا از کبد تسهیل مییابد تا درد و مشکلات گوارشی به حداقل برسد. راه دیگری که برای از بین بردن انسداد مجاری صفراوی استفاده میشود، قرار دادن یک استنت کوچک در مجرا برای باز نگه داشتن آن است. این روش کمتر تهاجمی است و با استفاده از آندوسکوپ انجام میگیرد.
2. شیمی درمانی سرطان پانکراس
در شیمی درمانی از نوعی دارو استفاده میشود که با اختلال در فرایند تقسیم سلولی مانع از رشد سلولهای سرطانی میشود. درمان به صورت چرخهای است تا در بین دوزهای تزریق دارو، بدن جهت ترمیم خود زمان لازم را به دست آورد. این روش عوارضی همچون ریزش مو، تهوع، استفراغ و خستگی دارد. داروی شیمی درمانی که اغلب برای درمان سرطان لوزالمعده استفاده میشود، جمسیتابین (Gemzar) است که به صورت هفتگی، داخل وریدی تزریق میشود.
شیمی درمانی پس از عمل جراحی، برای کشتن سلولهای سرطانی باقیمانده استفاده میشود. داروهای بیولوژیک جدیدتر هستند و بخشهای خاصی از سلولهای سرطانی را هدف قرار میدهند و عوارض جانبی کمتری دارند. یکی از این داروها، ارلوتینیب (Tarceva) است که به صورت قرص مصرف میشود.
تعداد جلسات شیمی درمانی سرطان پانکراس
دورههای شیمیدرمانی به نوع سرطان و میزان پیشرفت آن بستگی دارند اما معمولا از دورهها یا سیکلهای 2 تا 3 هفتهای تشکیل شدهاند. همچنین دورهها به نوع داروی مورد استفاده در شیمی درمانی موثر هستند. از طرفی به خاطر داشتهباشید که شیمی درمانی در هر مرحلهای از سرطان میتواند شروع شود. به طور کلی ممکن است که 4 تا 8 دوره در سرطان پانکراس شیمی درمانی انجام شود.
مراحل ابتدایی سرطان لوزالمعده
عکس سرطان لوزالمعده
3. پرتو درمانی
در پرتو درمانی با متمرکز کردن پرتوهای پر انرژی بر روی سلولهای سرطانی، آنها را از بین میبرد. درمان سرطان پانکراس به طور معمول به مدت 5 تا 6 هفته برای 5 روز در هفته ادامه خواهدداشت. در صورت وجود انسداد مجاری صفراوی یا دوازدهه، پرتو درمانی به عنوان درمان تسکیندهنده میتواند درد و سایر مشکلات گوارشی را از بین ببرد. عوارض جانبی پرتو درمانی شامل تغییرات پوستی خفیف شبیه آفتاب سوختگی، تهوع، استفراغ، اسهال، خستگی، ازدستدادن اشتها و کاهش وزن است که اکثر عوارض جانبی چند هفته پس از اتمام درمان کاهش مییابند.
4. درمان هدفمند
درمان هدفمند نوعی درمان است که از دارو یا مواد دیگر برای شناسایی و حمله به سلولهای سرطانی خاص استفاده میشود. معمولاً درمان هدفمند نسبت به شیمیدرمانی و پرتودرمانی آسیب کمتری به سلولهای سالم وارد میکند. مهارکنندههای تیروزین کیناز داروهای درمانی هدفمندی هستند که سیگنالهای مربوط به رشد تومورها را مسدود میکنند. داروی ارلوتینیب نوعی از این مهارکنندهها است که برای درمان لوزالمعده استفاده میشود.
5. درمان برای تسکین درد سرطان پانکراس
زمانی که تومور روی اعصاب یا اعضای نزدیک به لوزالمعده فشار وارد کند، درد ایجاد میشود. زمانی که داروهای ضددرد بیتأثیر شوند، از درمانهایی استفاده میشود که روی اعصاب شکم تأثیر میگذارند. ممکن است پزشک دارو را به ناحیه اطراف اعصاب آسیبدیده تزریق کند و یا اعصاب را قطع کند. گاهی نیز پرتو درمانی به تنهایی یا همراه با شیمیدرمانی تومور را کوچک کرده و درد را کاهش میدهد.
تغذیه مناسب سرطان پانکراس
شاید از خود بپرسید که بیمار مبتلا به سرطان پانکراس چه مواد غذایی باید بخورد؟ آیا تغذیه در بهبودی و یا بدتر کردن این بیماری موثر است؟ نکتهای که در تغذیه سرطان پانکراس وجود دارد، این است که میتوان به تغذیهی مناسب در این بیماری، درد را تسکین داد و سختی را کاهش داد. زیرا مصرف مواد غذایی نامناسب برای این بیماران میتواند درد آنها را بیشتر کند. یکی از اصلیترین علائم در این بیماری درد است. بنابراین مصرف غذاهای مناسب میتواند در کار کشیدن از پانکراس بیمار، نقش داشتهباشد. پس در ادامه به برخی از نکات تغذیهای که میتوانند به تسکین سرطان پانکراس کمک کنند پرداختهایم:
کرفس، کنگر و مرزنگوش از مواد غذایی هستند که میتوانند در کاهش سرعت تولید و رشد سلولهای سرطانی موثر باشند.
میوهها و سبزیها حاوی فلاونوئیدها هستند و میتوانند در روند بیماری سرطان نقش خوبی داشتهباشند.
از غذاهای گوشتی که حاوی گوشتهای مانده هستند و یا دارای مواد غذایی اکسیدشده هستند، باید پرهیز کنید.
ترشیها از مواد غذایی هستند که این بیماران نباید مصرف کنند.
6. سرطان پانکراس درمان دارد؟
نمیتوان گفت که سرطان لوزالمعده درمان دارد اما یکی از مهمترین مواردی که تعیینکنندهی درمان سرطان پانکراس است، میزان پیشرفت سرطان و تهاجم سلولهای سرطانی است.
[5/2، 19:02] Yashar:. درمان جدید سرطان پانکراس
سایبرنایف یک نوع پرتودرمانی است که جدیدا برای درمان سرطان لوزالمعده طراحی شدهاست. سایبرنایف نام دستگاهی است که پرتودرمانی برای آن انجام میشود. این روش نوعی استروتاکتیک یا جراحی رادیویی است.
8. درمان سرطان لوزالمعده با طب سنتی
سرطان لوزالمعده را با طب سنتی درمان نمیکنند و تنها میتوان با استفاده از طب سنتی درد را کاهش داد.
تیم درمان سرطان لوزالمعده از چه دکترهایی تشکیل شده است؟
برای درمان لوزالمعده باید به دکترهای مرتبط با گوارش و سرطان مراجعه کنید. معمولا ابتدا با دیدن علائم گوارشی به دکتر گوارش مراجعه میکنید، اما بعد دکتر گوارش با تشخیص سرطان گوارش به دکتر انکولوژی شما را ارجاع میدهد. تیم درمانی سرطان پانکراس شامل دکترهای مختلفی است. اما دو دکتر گوارش و دکتر انکولوژی از اصلیترین مواردی هستند که برای درمان به آنها نیاز دارید.
انواع سرطان لوزالمعده کدامند؟
پانکراس یا لوزالمعده یک ارگان با 15 سانتیمتر طول و 5 سانتیمتر عرض است که در پشت معده و در نزدیکی مثانه قرار دارد. پانکراس از دو بخش تشکیل شدهاست. بخش برونریز (اگزوکراین) که قسمت اعظم پانکراس را شامل میشود، مسئول تولید آنزینهای گوارشی است که پس از ورود به روده به هضم چربی، پروتئین و کربوهیدرات کمک میکند. بخش درونریز (اندوکراین) که با نام جزایر لانگرهانس نیز شناخته میشود، هورمونهای انسولین و گلوکاگون را به جریان خون آزاد میکند. این هورمونها سطح قند خون را کنترل میکنند. دیابت در نتیجهی اختلال در قسمت درونریز پانکراس ایجاد میشود.
بدخیمی میتواند قسمت درونریز و برونریز غدهی پانکراس را درگیر کند. تومورهای بخش برونریز پانکراس شایعترین نوع سرطان پانکراس هستند که انواع مختلفی دارند از جمله:
آدنوکارسینوما (سرطان سلولهای مجاری لوزالمعده)
کارسینوم سلولهای آسینار (سرطان سلولهای تولیدکنندهی آنزیم در لوزالمعده)
سرطان آمپول واتر (بدخیمی در محل اتصال مجرای صفراوی و مجرای پانکراس به دوازدهه یا رودهی کوچک)
کارسینوم آدنواسکوآموس
کارسینوم سلولهای سنگفرشی
سرطان سلولهای غول پیکر.
تومورهای سرطانی قسمت درونریز، تومور نورواندوکرین پانکراس یا تومورهای سلولهای جزیرهای نامیده میشوند. سرطان بخش درونریز پانکراس نادر است و با توجه به نوع و محل هورمونی که تولید میکند نامگذاری میشود؛
انسولینوما (سرطان سلول تولیدکنندهی انسولین)
گلوکاگونوما (سرطان سلول تولیدکنندهی گلوکاگون)
سوماتوستاتینوما (سرطان سلول تولیدکنندهی سوماتوستاتین)
گاسترینوما (سرطان سلول تولیدکنندهی گاسترین)
ویپوما (سرطان سلول تولیدکنندهی پپتید گشادکنندهی عروق رودهای)
سرطان پانکراس در مردان نسبت به زنان شایعتر است و معمولا بعد از 45 سالگی رخ میدهد. به گفته انجمن سرطان آمریکا، حدود 3 درصد از سرطانها در ایالات متحده، سرطان پانکراس است. سرطان پانکراس به طور معمول به ارگانهای اطراف گسترش نمییابد. از عوارض سرطان پانکراس میتوان به کاهش وزن، یرقان، درد و انسداد روده اشاره کرد که در زیر به توضیح بیشتر این موارد میپردازیم
[5/2، 19:03] Yashar: سرطان پانکراس بدخیم
سرطان پانکراس معمولا 3 تا 3 سال و نیم مهلت زندگی به شما میدهد. سرطان پانکراس بدخیم سرطانی تهاجمی است و معمولا لوزالمعده را درگیر و علاوه بر آن به بافتهای زیرین تجاوز کرده و متاستاز هم میدهد. طول عمر سرطان پانکراس بدخیم کم است و در زمان کوتاهی فرد را از بین میبرد.
سرطان پانکراس خوش خیم چیست؟
سرطان پانکراس خوش خیم در زمان کوتاهتری علائم را نشان میدهد و میتوان با جراحی آن را برطرف کرد. در مواقعی که فرد به سرطان خوشخیم مبتلا میشود شانس زندهماندن در آن بیشتر میشود.
برای تشخیص و درمان سرطان پانکراس به درمان گروهی متشکل از متخصص گوارش و دکتر فوق تخصص سرطان پانکراس نیاز دارید. در دکترتو میتوانید با بهترین پزشکان برای درمان سرطان پانکراس در شهر خود آشنا شوید و بهصورت اینترنتی برای دریافت نوبت اقدام کنید. علاوهبراین میتوانید از خدمات مشاوره آنلاین و تلفنی دکترتو استفاده کنید.
عوارض بیماری سرطان پانکراس چیست؟
برخی از عوارضی که ممکن است در فرد مبتلا به سرطان پانکراس دیدهشود، شامل موارد زیر است:
یکی از اصلیترین عوارض بیماری سرطان لوزالمعده، زردی است. زردی یا یرقان باعث تغییر رنگ پوست و رنگ ملتحمه میشود.
از دیگر مواردی که ممکن است در بیمار مبتلا به سرطان پانکراس دیدهشود، میتوان به کاهش وزن غیرطبیعی یا کاهش وزن خیلی زیاد اشاره کرد.
فردی که سرطان پانکراس داشتهباشد، معمولا به انسداد روده هم دچار میشود.
عوارض سرطان پانکراس می تواند زردی باشد.
یکی از عوارضی که ممکن است در بیماران مبتلا به سرطان پانکراس دیدهشود، زردی است.
طول عمر بیماران سرطان پانکراس چقدر است؟
مدت زنده ماندن سرطان پانکراس بستگی به پیشرفت سرطان و تهاجمی بودن یا تهاجمی نبودن آن دارد. طول عمر سرطان پانکراس به این صورت است که تقریبا از هر 100 نفری که برای این سرطان تشخیص داده شدهاند، 25٪ از آنها بعد از یک سال از زمان تشخیص هنوز در قید حیات هستند.
آیا سرطان پانکراس کشنده است؟
متاسفانه این سرطان از ان دسته سرطانهایی است که میتواند به مرگ منجر شود. همچنین ممکن است که کسانی که به سرطان پانکراس مبتلا هستند، متوجه علائم آن نشوند و بعد از مدتی با نتایج مرگ آور آن مواجه شوند. در مواردی نیز ممکن است که در ابتدا این بیماری تشخیص دادهشود و فرد 1 تا 3 سال شانس زندهماندن داشتهباشد. سرطان پانکراس از سرطانهای تهاجمی و کشندهی دستگاه گوارش است. شانس زنده ماندن سرطان پانکراس کم است.
علائم مرگ در سرطان پانکراس چیست؟
از علائم مرگ در سرطان پانکراس میتوان به موارد زیر اشاره کرد:
وزن به طرز چشمگیری کاهش پیدا میکند.
فرد نمیتواند چیزی بخورد.
انسداد روده شدید دارد.
زردی شدید دارد.
سرطان به کبد متاستاز داده است.
سرطان پانکراس کشنده است؟
مراحل آخر سرطان پانکراس میتواند کشنده باشد.
پیشگیری از سرطان پانکراس امکان پذیر است؟
به گفتهی انجمن سرطان آمریکا، هیچ روش خاصی برای جلوگیری از سرطان پانکراس وجود ندارد. با این حال، اجتناب از عوامل خاصی مانند ترک سیگار، حفظ وزن سالم، ورزش، مصرف مقدار زیادی میوه و سبزیجات و غلات کامل و مصرف کمتر گوشت قرمز، ممکن است خطر ابتلا به سرطان را کاهش دهد. تشخیص و درمان سرطان پانکراس دشوار است زیرا نشانههای آن اغلب تا مراحل پیشرفته آشکار نمیشود. افرادی که که شانس بالایی برای ابتلا به سرطان پانکراس دارند، باید تحت نظر دکتر گوارش و کبد باشند و غربالگری شوند تا با تشخیص زودهنگام و درمان اولیه، به بهترین نتیجه برسند.
سرطان لوزالمعده را با طب سنتی درمان نمیکنند و تنها میتوان با استفاده از طب سنتی درد را کاهش داد.
آیا مصرف ویتامینها در پیشگیری از سرطان موثر است؟
مطالعات نشان میدهند، ویتامین D خطر ابتلا به انواع مختلف سرطان از جمله سرطان پانکراس را کاهش میدهد. مصرف ویتامینهای گروه B مانند B12، B6 و فولات در غذا، اما نه به صورت قرص، خطر ابتلا به سرطان پانکراس را کاهش میدهد. بااینحال، برای تایید این موضوع، نیاز به انجام مطالعات بیشتری است.
برای تشخیص و درمان سرطان پانکراس در شیراز و شهرهای دیگر به درمان گروهی متشکل از متخصص گوارش و متخصص آنکولوژی نیاز دارید. همچنین باید به مرکز درمان سرطان پانکراس در تهران و شهرهای دیگر مراجعه کنید. برای اینکار لازم است که به دکتر گوارش یا دکتر انکولوژی مراجعه کنید. در دکترتو میتوانید با بهترین پزشکان برای درمان سرطان پانکراس در شهر خود آشنا شوید و بهصورت اینترنتی برای دریافت نوبت اقدام کنید
[5/2، 19:03] Yashar: پرسش و پاسخ در مورد سرطان پانکراس
در ادامه به برخی از سوالات متداول و پرتکرار درباره سرطان لوزالمعده پاسخ دادهشدهاست. با ما همراه باشید.
بیمارستان فوق تخصصی سرطان پانکراس وجود دارد؟
بله. بیمارستانهای فوق تخصصی گوارش و بیمارستانهای انکولوژی برای درمان سرطان پانکراس وجود دارند.
سرطان پانکراس بدخیم درمان دارد؟
معمولا نه. سرطان لوزالمعده بدخیم معمولا با مرگ فرد همراه است. زمانیکه سرطان پانکراس بدخیم باشد، باقی اعضای بدن شما نیز به سرطان دچار شوند و متاستاز آنها را درگیر کند.
آیا سرطان پانکراس قابل درمان است؟
احتمالا بخواهید بدانید که سرطان لوزالمعده درمان قطعی دارد؟ یا سرطان لوزالمعده قابل درمان است؟ در مواردی که سرطان در مراحل اولیه علائم نشان دهد میتوان آن را درمان کرد. اما در مواردی که مراحل پیشرفته سرطان علائمی از خود نشان دهد، معمولا به درمان پاسخ نمیدهد.
ایا بدترین نوع سرطان پانکراس است؟
متاسفانه سرطان لوزالمعده کشنده است! یکی از کشندهترین سرطانها و غیرقابل درمانترین سرطانها سرطان لوزالمعده است.
سرطان لوزالمعده چه علائمی دارد؟
علایم سرطان لوزالمعده علائم مختلفی مانند زردی، درد، آسیت یا جمع شدن مایع در شکم، تغییر رنگ مدفوع، بی اشتهایی و بسیاری موارد دیگر هستند.
من سرطان پانکراس داشتم!
نظرات بیماران سرطان پانکراس میتواند کمک بسیاری به مبتلایان به این بیماری بکند. هنگامی که با این افراد صحبت میکنید، میتوانید با ابعاد دیگر بیماری خود آشنا شوید. امید به زندگی در سرطان پانکراس را میتوانید با خواندن نظرات بیماران بدانید.
ایا سرطان پانکراس درمان قطعی دارد؟
شاید بپرسید آیا سرطان لوزالمعده درمان دارد؟ بیایید از درمان قطعی درباره سرطان پانکراس صحبت نکنیم. این بیماری یک بیماری تهاجمی است و احتمال درمان آن بسیار کم است. مگر در مراحل ابتدایی تشخیص داده شود.
نتیجه گیری و راهنمای مراجعه به دکتر
اگر هرگونه علائم و نشانههای سرطان پانکراس را در خود مشاهده میکنید یا سابقه خانوادگی این بیماری را دارید، حتما باید به متخصص گوارش و کبد مراجعه کنید. متخصص با ارزیابی علائم و انجام روشهای مختلف تشخیص سرطان، اقدامات لازم را انجام میدهد.
 پوکی استخوان)
پوکی استخوان)
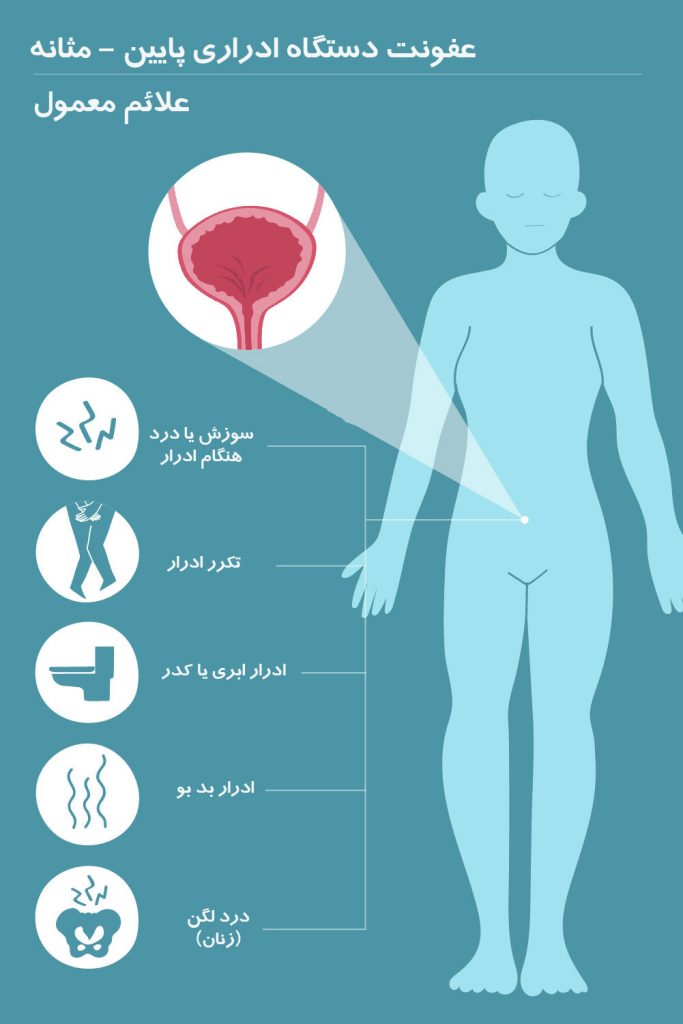 افزایش میل به ادرار کردن (تکرر ادراری)
افزایش میل به ادرار کردن (تکرر ادراری) سپسیس می شود. این یک رویداد تهدید کننده زندگی است. در صورت مشکوک بودن به عفونت ادراری، در اسرع وقت با پزشک خود تماس بگیرید. یک معاینه ساده و آزمایش ادرار یا خون می تواند در طولانی مدت شما را از مشکلات زیادی نجات دهد.
سپسیس می شود. این یک رویداد تهدید کننده زندگی است. در صورت مشکوک بودن به عفونت ادراری، در اسرع وقت با پزشک خود تماس بگیرید. یک معاینه ساده و آزمایش ادرار یا خون می تواند در طولانی مدت شما را از مشکلات زیادی نجات دهد. هیپوترمی
هیپوترمی  سیستوسکوپی ، پزشک ممکن است یک تکه کوچک از بافت مثانه را برداشته و آن را آزمایش کند تا التهاب مثانه یا سرطان به عنوان علت علائم شما رد شود.
سیستوسکوپی ، پزشک ممکن است یک تکه کوچک از بافت مثانه را برداشته و آن را آزمایش کند تا التهاب مثانه یا سرطان به عنوان علت علائم شما رد شود.

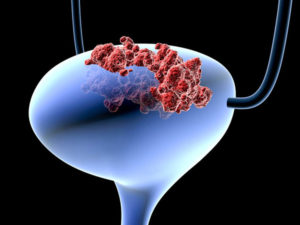 سرطان مثانه عبارت است از رشد یک بافت غیر طبیعی در مثانه که در آن تقسیم سلولها به طور مهار گسیختهای انجام میگیرد و کنترلی بر آن وجود ندارد. سرطان ممکن است خوشخیم یا بدخیم باشد. اگر سرطان بدخیم باشد، امکان دارد به گرههای لنفاوی، استخوان، کبد، و ریهها گسترش یابد. تومورهای مثانه در افراد بالای 50 سال شایعتر است و ضمناً شیوع آن در مردان بیشتر از زنان است.
سرطان مثانه عبارت است از رشد یک بافت غیر طبیعی در مثانه که در آن تقسیم سلولها به طور مهار گسیختهای انجام میگیرد و کنترلی بر آن وجود ندارد. سرطان ممکن است خوشخیم یا بدخیم باشد. اگر سرطان بدخیم باشد، امکان دارد به گرههای لنفاوی، استخوان، کبد، و ریهها گسترش یابد. تومورهای مثانه در افراد بالای 50 سال شایعتر است و ضمناً شیوع آن در مردان بیشتر از زنان است.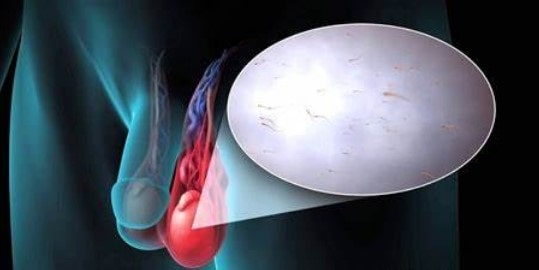 بیضه ها به بقیه نقاط بدن منتقل می کنند. سوپاپ به عنوان یک کلید روشن/خاموش عمل می کند. وقتی یک دریچه آنطور که باید کار نمی کند، ممکن است خون اضافی در داخل سیاهرگ های بیضه جمع شود و با گذشت زمان، این اختلال باعث تورم این رگ ها می شود.
بیضه ها به بقیه نقاط بدن منتقل می کنند. سوپاپ به عنوان یک کلید روشن/خاموش عمل می کند. وقتی یک دریچه آنطور که باید کار نمی کند، ممکن است خون اضافی در داخل سیاهرگ های بیضه جمع شود و با گذشت زمان، این اختلال باعث تورم این رگ ها می شود. تستوسترون نیز پایین رود.
تستوسترون نیز پایین رود. واریکوسل در اکثر موارد نیازی به درمان ندارد. اگر درد دارید یا دچار آتروفی بیضه (کوچک شدن بیضه) شده اید یا اگر نابارور هستید، ممکن است لازم باشد یکی از چندین درمان زیر را انجام دهید:
واریکوسل در اکثر موارد نیازی به درمان ندارد. اگر درد دارید یا دچار آتروفی بیضه (کوچک شدن بیضه) شده اید یا اگر نابارور هستید، ممکن است لازم باشد یکی از چندین درمان زیر را انجام دهید: توجه: کودکان، مثانه کوچک تری دارند، از این رو طبیعی است که به دفعات بیشتری ادرار کنند.
توجه: کودکان، مثانه کوچک تری دارند، از این رو طبیعی است که به دفعات بیشتری ادرار کنند. سرطان مثانه
سرطان مثانه سنگ کلیه یا سنگ مثانه
سنگ کلیه یا سنگ مثانه سوزش ادرار وجود داشته باشد، ممکن است یکی دیگر از بیماری های احتمالی را نشان دهد. برای مثال شب ادراری، احساس نیاز به ادرار در شب و هنگام خواب است. این مشکل می تواند علامت دیابت بی مزه یا دیابت شیرین نیز باشد.
سوزش ادرار وجود داشته باشد، ممکن است یکی دیگر از بیماری های احتمالی را نشان دهد. برای مثال شب ادراری، احساس نیاز به ادرار در شب و هنگام خواب است. این مشکل می تواند علامت دیابت بی مزه یا دیابت شیرین نیز باشد. درد یا ناراحتی هنگام ادرار کردن
درد یا ناراحتی هنگام ادرار کردن تکرر ادرار یا به تنهایی تکرر، با بی اختیاری ادرار متفاوت است.
تکرر ادرار یا به تنهایی تکرر، با بی اختیاری ادرار متفاوت است. مثانه نوروژنیک چیست و چه علائمی دارد؟
مثانه نوروژنیک چیست و چه علائمی دارد؟ الگوی تکرر ادرار، برای مثال چه زمانی شروع شده است، چگونه تغییر می کند و چه زمانی از روز رخ می دهد.
الگوی تکرر ادرار، برای مثال چه زمانی شروع شده است، چگونه تغییر می کند و چه زمانی از روز رخ می دهد. بررسی ادرار برای تشخیص هرگونه اختلال در ادرار
بررسی ادرار برای تشخیص هرگونه اختلال در ادرار
 داریفناسین
داریفناسین