هموروئید (بواسیر) علل، علائم، تشخیص و درمان آن
بواسیر چیست؟
بواسیر یا همان هموروئید معمولا در وهله اول علائم خاصی ندارد و این بیماری به دلیل تورم رگهای اطراف مقعد ایجاد میشود و باعث مشکلاتی در دفع مدفوع، نشستن و انجام فعالیتهای روتین روزمره فرد خواهد شد.همچنین نوعی ضایعه ایجاد شده در مقعد یا دیواره رکتوم است که این ضایعه از عروق خونی تشکیل شده است و این عروق خونی نیز همان سیاهرگهای متورم در انتهای راست روده و مقعد هستند.حال در این مقاله به شما کمک میکنیم که بیشتر با علائم بواسیر آشنا شوید و چگونگی مقابله با آن را یاد بگیرید.
![]()
بواسیر به دو دسته خارجی و داخلی تقسیم میشود که نوع داخلی آن نیز چهار حالت دارد:
بواسیر داخلی و انواع آن
- بواسیر داخلی درجه یک درون کانال مقعد است و در هر صورت فرقی ندارد که روده در حال انجام فعالیت باشد یا خیر و همیشه داخل مقعد میباشد.
- بواسیر داخلی درجه دو جایگاه ثابتی ندارد، به طوری که هنگام انجام فعالیت روده از مقعد خارج و در حالت ثابت و بدون فعالیت وارد مقعد میشود.
- بواسیر داخلی درجه سه هنگام حرکات روده به بیرون میآید و بعد از انجام شدن فعالیت داخل نمی رود و فرد در چنین شرایطی میتواند با انگشت آن را داخل مقعد کند.
علائم و نشانههای بواسیر داخلی
- بواسیر داخلی درجه چهار نیز در همه شرایط بیرون از سوراخ مقعد است.
![]()
بواسیر خارجی
بواسیرهای خارجی نیز به طور کلی در اطراف مقعد یافت میشود و درد و خونریزی زیادی دارند و این نوع بواسیر دردناک تر از انواع داخلی است و احتمال خونریزی آن نیز بیشتر است.
اما قبل از هر نوع بررسی در مورد بواسیر، بهتر است که نشانههای آن را بررسی کنیم و ببینیم که علائم بیماری بواسیر چیست؟
درمان بواسیر
علائم هموروئید یا بواسیر کدامند؟
- برجستگی در ناحیه مقعد:
قطعا بواسیر را با یک ضایعه برجسته و گوشتی در مقعد خود مشاهده میکنید که این ضایعه به دلیل تجمع بافت و خون در این قسمت است و ظاهر خوبی ندارد و باعث میشود که فرد هنگام مدفوع دچار مشکل شود و البته گاهی اوقات، بواسیر پنهان است که باید علائم دیگر را برای آن جستجو کرد.
- خونریزی:
اگر مشاهده کردید که هنگام دفع مدفوع، از ناحیه مقعد شما خون بیرون میزند، احتمالا ابتلا به بواسیر شده اید.
البته که برای بررسی دقیق تر باید این ناحیه را چک کنید تا متوجه برجستگی شوید و در موارد شدید تر این خونریزی از چند قطره فراتر میرود و گاهی اوقات ممکن است باعث کم خونی در فرد نیز بشود.
- خارش:
خارش نیز یکی دیگر از علائم بواسیر است و معمولا افراد مبتلا به بواسیر با پوشیدن لباس زیر تنگ بیش از بقیه اذیت میشوند و خونریزی نیز این خارش را افزایش میدهد.
- خروج ترشحات از مقعد:
به دلیل تجمع خون و ملتهب شدن رگها ممکن است که این افراد هنگام دفع مدفوع با مشکلاتی مثل خروج ترشحات از مقعد مواجه شوند.
- ناتوانی در دفع کامل مدفوع:
فرد با بدن سالم در حالت طبیعی باید بتواند هر مقدار از احساس نیاز به دفع مدفوع را به طور کامل انجام دهد اما گاهی اوقات بواسیر اجازه این کار را نمی دهد و مقداری از مدفوع پشت عضلات دریچه ای گیر میکنند.
احتمال بروز بواسیر در چه کسانی بیشتر است؟
- مادران باردار
- مبتلایان به یبوست
- مبتلایان به اسهال
- بین سنین 45 تا 65
علل بروز بیماری هموروئید چیست؟
- نشستن به مدت طولانی
- ابتلا به یبوست مزمن و گاهی حتی اسهال شدید
- بلند کردن اجسام سنگین (که در بین خانمها رایج تر است)
- بارداری و زایمان (به دلیل تغییرات هورمونی در خانمها در این دوران و افزایش ابتلا به مشکلاتی مثل یبوست)
- کم تحرک بودن
- مصرف بیش از حد گوشت گاو
- زیاده روی در مصرف چای سیاه
- انجام ورزشهای سنگین
- رژیم غذایی نامناسب
چگونه میتوان بواسیر را تشخیص داد؟
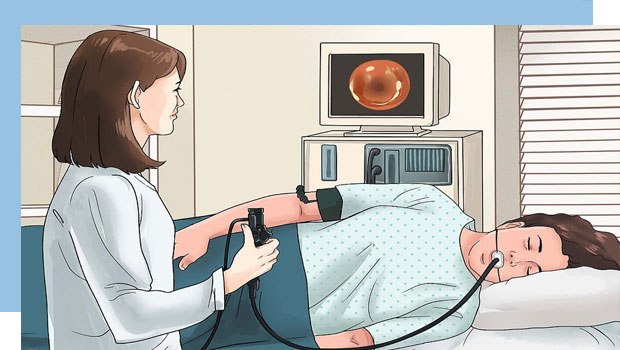
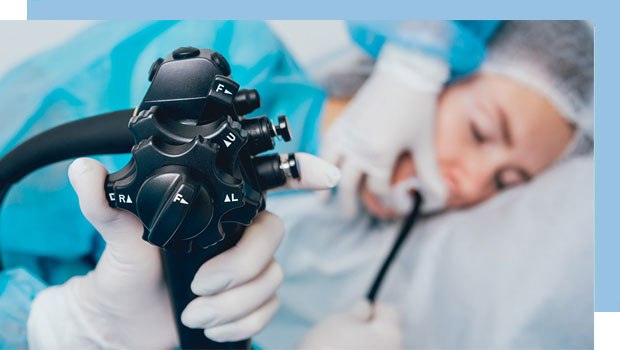
بواسیر خارجی را میتوان به راحتی مشاهده کرد و تشخیص آن با چشم انجام میشود اما معمولا پزشک به این کار اکتفا نمی کند و با استفاده از یک لوله پلاستیکی، نوری را در ناحیه مقعد روشن میکند و تمام علائم را بررسی و معاینه میکند که نام این لوله آنوسکوپ است و میتوان از طریق آن کل رکتون را بررسی کرد اما گاهی اوقات فرد به بواسیر داخلی مبتلاست که تشخیص آن به این راحتیها نخواهد بود. در این حالت پزشک از معاینه با اشعه ایکس باریم استفاده میکند و به کمک آن تمام قسمتهای داخلی روده و معده را بررسی میکند.
راههای پیشگیری از هموروئید چیست؟
همیشه شنیده اید که پیشگیری بهتر از درمان است. حال برای به کارگیری این جمله بهتر است که به راههای پیشگیری از بواسیر توجه کنید که شامل موارد زیر است:
- تغذیه مناسب: یکی از بهترین راهها برای جلوگیری از ابتلا به بواسیر استفاده از میوههای آب دار و سبزیجات است. این میوهها دفع مدفوع را سهولت میبخشد و از همورویید جلوگیری میکند. همچنین مصرف فیبر را افزایش دهید تا دفع راحت تری داشته باشید که فیبر را میتوان در موادی مثل لوبیا، لپه، عدس، جو دو سر، نخود سبز و کلم بروکلی و کاهو به میزان زیادی یافت.
- آب: نوشیدن آب به اندازه هشت لیوان در روز تضمینی برای جلوگیری از ابتلا به بواسیر است.
- استاده از مرطوب کننده: استفاده از کرمهای مرطوب کنده در مقعد برای افراد مبتلا به یبوست باعث جلوگیری از ابتلا به بواسیر میشود.
- ورزش کردن: همانطور که قبلا اشاده کردیم، یکی از علتهای به وجود آمدن بواسیر، زیاد نشستن و کم تحرکی است و بنابراین میتوانید با تحرک بالا و فعالیت ورزشی احتمال ابتلا به این بیماری را تا حد زیادی کاهش دهید.
- مدفوع خود را نگه ندارید: سعی کنید که هر چه زودتر نیازهای بدن خود را برطرف کنید و هرگز مرفوع تان را نگه ندارید که با نگه داشتن مدفوع، باعث میشوید دفعه بعد با زور و نیروی بیشتری مجبور به دفع باشید که همین امر باعث پاره شدن رگهای خونی در مقعد و ابتلا به بواسیر میشود.
- زیاد ننشینید: نشستنهای طولانی مدت حتی در توالت میتواند فشار را بر روی وریدها مقعدی افزایش دهد.
انواع درمانهای بواسیر توسط پزشک:
- عمل جراحی: جراحی و برش بواسیر برای بواسیرهای بزرگ به کار میرود و معمولا میتوان بلافاصله بعد عمل به منزل رفت و در این جراحی قسمتی از روده فرد برداشته میشود.
![]()
- روش IRC: این روش یکی از سریع ترین و راحت ترین روشها برای درمان همورویید است که در آن با استفاده از لیزر، بواسیر را از ریشه میخشکانند و هیچ درد و خونریزی همراه نخواهد داشت.
- باند پلاستیکی: پزشک متخصص در این روش یک باند پلاستیکی را به دور بواسیر از پایه میبندد و این کار باعث میشود که جریان خون در این ضایعه کاملا قطع شود و خود به خود بعد از چند روز خشک شده و بیافتد.
- اسکلروتراپی: در این روش، پزشک ماده ای را به درون بواسیر تزریق میکند و این ماده باعث میشود که بواسیر به مرور کوچک و کوچک تر شود و کم کم ناپدید شود.
![]()
درمان خانگی بواسیر
اما بواسیر هم مانند همه مشکلات و بیماریهای جسمی دارای درمانهای خانگی میباشد که در این قسمت به چند مورد از موثر ترین آنها اشاره خواهیم کرد:
- مصرف انجیر:
انجیر را میتوانید به صورت تازه و یا خشک شده استفاده کنید و البته دقت داشته باشید که در نوع خشک شده، باید آن را به مدت یک الی دو ساعت در شیر یا آب خیس کنید و بعد میل کنید انجیر یکی از بهترین درمانها برای افراد مبتلا به یبوست و بواسیر است.
حدود هشت الی ده عدد انجیر در روز کفایت میکند.
- آب نمک
می توانید هنگام حمام کردن، یک تشت از آب گرم با نمک دریا درست کنید و به مدت 20 تا 30 دقیقه داخل آن بنشینید که این روش هم از بواسیر جلوگیری میکند و هم در افراد مبتلا، باعث کاهش درد میشود.
- آب لیمو
برای از بین بردن درد و سوزش بواسیر، یک پنبه را به کمی آب لیمو آغشته کنید و چند ثانیه روی بواسیر قرار دهید و اگر بتوانید سوزش اولیه آن را تحمل کنید، کم کم درد شما تسکین خواهد یافت.
- روغنهای طبیعی
مقعد را با روغنهای طبیعی و بدون اسانس چرب کنید تا از خشکی و یبوست جلوگیری کنید و همچنین مصرف روغن هایی مثل روغن زیتون و کنجد در غذا در بهبود بواسیر بسیار موثر خواهد بود.
- کمپرس یخ
بسته یخ و یا کمپرس سرد باعث کاهش تورم، التهاب و درد میشود آن را به مدت 15 دقیقه در ناحیه مقعد قرار دهید و این کار را دو تا سه بار در روز تکرار کنید.
- سیر
تعدادی سیر را له کنید و با کمی آب مخلوط کنید و بعد با استفاده از یک تکه پنبه روی قسمت آسیب دیده اعمال کنید.
چه زمانی به پزشک مراجعه کنیم؟
اغلب با روشهای خانگی و مراقبتهای ذکر شده، بواسیردر عرض یک هفته بهبود مییابد اما اگر بعد از یک هفته بهبود حاصل نشد به پزشک مراجعه کنید و اگر هم در دورا یک هقته اول درد و خونریزی شدید بود به پزشک مراجعه کنید.
نگارش و گردآورنده: رضا رحیمی
منبع: کلینیک فوق تخصصی نور، تهران، بلوار کشاورز
- ادامه مطلب
تاریخ: یکشنبه , 12 آذر 1402 (17:56)
- گزارش تخلف مطلب