قرنیه چشم، آسیب ها و راه های درمان
آسیب های قرنیه
قرنیه بافتی شفاف است که در جلوی چشم روی قسمت رنگی(عنبیه) ومردمک چشم قرار دارد و مانند پنجره ای است که می توان از آن به بیرون نگاه کرد. اشک و پلک زدنهای سریع در هنگام نزدیک شدن هر چیزی به چشم از آن در برابر مخاطرات محافظت می کند.
به طور معمول رفلکس پلک زدن از قرنیه در برابر اکثر آسیبها محافظت می کند. با این حال خراشیدگی و آسیب های جزیی قرنیه بسیار معمول است: مثل خراشیدگی ناشی از برخورد برس مو یا خراشیدگی با ناخن هنگام پوشیدن لنز تماسی یا برخورد شاخه درخت به چشم در هنگام پیاده روی.
درد ناشی از خراش قرنیه حتی یک خراش بسیار جزیی هم بسیار زیاد است زیرا قرنیه بسیار حساس است. در این مواقع چشمها پر از اشک می شوند و فرد قادر به باز کردن چشمانش هم نمی باشد.
ذرات معلق در هوا

اگر در هنگام کار با مته یا دیگر ابزار برقی مثل خرد کننده ها از لوازم حفاظتی چشم استفاده نکنید ممکن است به قرنیه خود آسیب بزنید. این اتفاق وقتی می افتد که ذرات کوچک معلق در هوا وارد چشم شوند. این ذرات آنقدر ریز هستند که چشم آنها را نمی بیند که در زمان نزدیک شدن آنها پلک بزند در نتیجه این ذرات به سرعت وارد چشم می شوند. این ذرات ممکن است سخت یا تیز باشند. پس از ورود این ذرات به چشم چند اتفاق محتمل است:
گاهی اوقات این ذرات در قرنیه گیر می کند و باعث دردی مشابه با خراش قرنیه می شوند. اگر ذره کوچک، فلزی باشد به سرعت شروع به زنگ زدن می کند و که باعث آسیب گسترده به قرنیه می شود.
گاهی ذرات مستقیما از از طریق قرنیه وارد قسمت عمیق تر چشم می شوند. اگر ذره کوچک باشد ممکن است دردی نداشته یا درد بسیار کمی داشته باشد. همچنین ممکن است از قسمت سفید چشم (اسکلرا) به قسمت های زیرین منتقل شود. اگر این اتفاق بیفتد ممکن است درد قابل توجهی نداشته باشد.
نفوذ ذرات در چشم خطرناک است و ممکن است منجر به عفونت داخل چشم گردد. این اتفاق باعث می شود مایع داخل چشم به بیرون نشت کند و بر بینایی شما بصورت دائمی تاثیر بگذارد. اگر در زمان کار با مته، اره، سمباده، دستگاه تراشکاری، ماشین چمن زنی و... چیزی داخل چشم شما پرید باید به سرعت به یک چشم پزشک مراجعه کنید.
آسیبهای شیمیایی
گاهی اوقات ممکن است یک ماده شیمیایی به سطح جلوی چشم برسد و موجب سوزش قرنیه شود مواد پاک کننده خانگی مانند تمیز کننده اجاق و سفید کننده ها می توانند باعث این اتفاق شوند. مواد قلیایی مانند غبار گچ نیز تحریک کننده چشم هستند. مواد شیمیایی که اغلب باعث آسیب به چشم می شوند اسیدهایی مانند اسید باتری، سرکه و مایع سفید کننده و مواد قلیایی از قبیل گچ، سود سوز آور و کودها می باشند.
در صورتی که چشم را بلافاصله پس از ورود مواد شیمیایی، نشوییم باعث آسیب جدی به قرنیه چشم می شود. بعضی از مواد شیمیایی مانند اسید هیدروفلوئوریک (که در پولیشرهای شیشه بکار می روند) و قلیایی می توانند حتی پس از خارج شدن از چشم، آسیب برسانند. اخیرا گاز کلر به عنون یک سلاح جنگی مورد استفاده قرار گرفته است. گاز کلر دارای اثرات سمی زیادی بر بدن انسان است که یکی از آنها تحریک شدید چشم همانند سوختگی شیمیایی می باشد و درمان آن هم مانند روش درمانی در سوختگی های شیمیایی است.
اسپری فلفل و گاز CS (گاز اشک آور)
اسپری های بازدارنده مثل اسپری فلفل و گاز CS (اشک آور)تحریک کننده شدید چشم هستند. گاز CS اغلب باعث آسیب جد نمی شود با این حال تحریک چشم تا چند روز طول می کشد. اگر ذرات اسپری فلفل داخل چشم بروند باعث خراش شدید قرنیه می شوند.
آسیب تابشی
شایعترین آسیب تابشی ((التهاب بر اثر اشعه ماوراءبنفش)) است. این اتفاق زمانی می افتد که چشم بدون محافظ در معرض نور شدید قرار گیرد مثل زمان جوشکاری. علائم آن شامل اشکریزش و درد شدید چشم می باشد که ممکن است تا چند ساعت اولیه پس از در معرض قرار گرفتن ایجاد نشود. چشمها آنقدر دردناک می شوند که نمی توان آنها را باز نگه داشت. علل دیگر آسیب های تابشی به چشم عبارتند از:
- قرار گرفتن در معرض انعکاس بسیار زیاد نور خورشید(مثل کور برفی)
- قرار گرفتن در معرض نور فرابنفش در دستگاههای برنزه کننده با نگاه کردن به چراغ دستگاه
اگرچه درد چشم زیاد است اما این حالت معمولا در عرض یک تا دو روزو بدون باقی گذاشتن هیچ عارضه ای از بین میرود.
معاینه چشم

اگر مشکوک به آسیب دیدگی قرنیه هستید بهتر است به یک چشم پزشک مراجعه کنید. اگر یک ذره کوچک معلق در هوا یا یک ماده شیمیایی باعث آسیب به چشم شما شده است باید به سرعت به اورژانس مراجعه کنید. پزشک با دستگاه میکروسکوپ چشم شما را معاینه می کند و در صورت احتمال آسیب دیدگی قرنیه، قطره رنگی مخصوص به نام فلورسئین در جلوی چشم می ریزد که اگر خراشیدگی وجود دارد و دیده نمی شود، نشان داده شود. همچنین پزشک، چشم شما را از نظر وجود آسیب های جدی تر بررسی می کند.
درمان آسیب دیدگی های قرنیه:
درمان سوختگی با مواد شیمیایی
کلیه آسیب های چشمی ناشی از مواد شیمیایی باید به سرعت درمان شوند زیرا باعث از بین رفتن شدید بینایی می شوند. اولین کار شستن چشم با مقدار زیادی آب تمیز است.
- اگر لنز تماسی در چشمتان است آن را بیرون بیاورید
- بلافاصله چشمتان را با مقدار زیادی آب تمیز به 10 تا 15 دقیقه بشویید.
- بهترین راه برای انجام این کار زیر شیر آب است. پس از چک دمای آب، چشم خود را زیر شیر یا شیلنگ آب سرد بگیرید.
- پلک های خود را با انگشتان کاملا باز کنید و داخل چشم تان آب بریزید.
- اگر هر دو چشم شما درگیر شده است و فقط یک منبع آب (شیرآب) وجود دارد سعی کنید چشمها را به تناوب با آب بشویید. دراز کشیدن به پشت در حمام ممکن است راحت تر از گرفتن سر در سینک می باشد.
- مواد قلیایی بسیار آسیب زننده هستند و هر ذره باقیمانده از آن مثل آهک یا گچ باید کاملا شسته شود وگرنه همچنان به چشم آسیب می رسانند. برای انجام این کار می توانید پلکهای فوقانی را به سمت بالا بیرون بکشید و کاملا پشت پلک را بشویید و همچنین پلکهای تحتانی را به سمت پایین و بیرون بکشید و کاملا با آب بشویید.
- باید مطمئن شوید که هیچ ذره ای در چشم باقی نمانده است (اگر ذره ای در آن جا وجود داشته باشد پلک ها حساس خواهند شد هر چند ممکن است این احساس حتی پس از خارج شدن کامل ذرات وجود داشته باشد)
سپس در اسرع وقت به نزدیکترین بخش اتفاقات و اورژانس مراجعه کنید. شما باید فورا توسط یک متخصص چشم پزشک معاینه شوید.
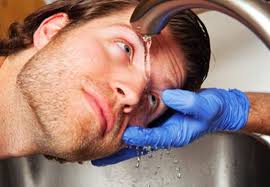
درمان اسپری فلفل و گاز اشک آور
درمان گاز اشک آور با تبخیر کردن مواد این اسپری ها بوسیله یک سشوار حرارتی (در حالت سرد آن) انجام می شود. همچنین لباس ها را باید بیرون آورد و در معرض هوای آزاد قرار داد و فرد باید دوش آب ولرم بگیرد. در مورد اسپری های فلفل اگر به عنوان یک آسیب شیمیایی در نظر گرفته شوند می بایست بلافاصله با آب فراوان شسته شوند.
درمان خراش/ ساییدگی/اشیاء معلق/ آسیبهای تابشی قرنیه
خراش یا ساییدگی جزیی قرنیه معمولا در عرض چند روز یا بیشتر بهبود می یابد. عفونت چشم یک عارضه است که ممکن است پس از آسیب یا خراش قرنیه ایجاد شود. بنابراین معمولا تجویز قطره یا پماد های آنتی بیوتیک به مدت یک هفته برای جلوگیری از عفونت معمول است. اغلب قطره کلرامفنیکل یا فیوزیدیک اسید تجویز می شود هر چند اگر خراشیدگی ناشی از لنز تماسی باشد معمولا قطره جنتامایسین تجویز می شود. مسکن هایی مانند استامینوفن یا بروفن درد را کاهش می دهد.
گاهی اوقات یک ذره کوچک در قرنیه فرو می رود که باید بیرون آورده شود زیرا موجب عفونت یا ایجاد لک روی قرنیه می شود. پزشک معمولا جسم خارجی را با یک اپلیکاتور استریل پنبه ای بیرون می آورد اما گاهی اوقات با استفاده از یک سوزن ظریف این کار را انجام می دهد. برای انجام این کار پزشک در چشم شما قطره بی حسی موضعی می ریزد تا انجام پروسه بدون درد باشد. سطح چشم بطورشگفت آوری سخت است پس نگران نباشید پزشک به چشم شما آسیب نمی رساند. براده فلزی که در چشم پریده نیز به همین روش بیرون آورده می شود اما اگر زنگ زده باشد پزشک با استفاده از ابزار خاص دیگری آن را بیرون می آورد تا مطمئن شود که تمام نقاط زنگ زدگی را برداشته است.
آسیبهای تابشی معمولا به عنوان ساییدگی قرنیه درمان می شود. برخی از دردهای چشم قوسی ناشی از اسپاسم عضله عنبیه است. قطره سیکلوپنتلات با شل کردن عضله درد را کاهش می دهد. با این حال دید شما کمی تار خواهد بود.
جهت کنترل اولیه جراحت قرنیه یک قطره بی حسی موضعی درون چشم ریخته می شود. با این حال وسوسه استفاده از این قطره جهت بی حسی و راحتی چشم باعث تاخیر در روند بهبود قرنیه می شود بنابراین به عنوان یک روش درمانی توصیه نمی شود. اگر به طور معمول از لنزهای تماسی استفاده می کردید در زمان بهبودی قرنیه و مصرف قطره های آنتی بیوتیک از پوشیدن لنز خودداری کنید. همچنین تا 24 ساعت پس از مصرف آخرین دوز آنتی بیوتیک از لنز تماسی استفاده نکنید زیرا باعث بی رنگ شدن آنها می شود.
پوشاندن چشم با پچ چشمی پس از خراش و سایش قرنیه توصیه نمی شود. (در صورتی که قبلا توصیه می شد)به این دلیل که مطالعات نشان داده است که استفاده از پچ باعث تسریع روند بهبودی و یا کاهش درد نمی شود. علاوه بر این پوشاندن چشم باعث از بین رفتن درک عمق در دید دوچشمی می شود. استثنایی وجود دارد که اگر جهت ارزیابی یا درمان، در چشم بیمار قطره بی حسی ریخته شده باشد می توان برای چند ساعت و تازمانی که بی حسی از بین برود روی چشم را پوشاند. انجام این کار ضروری است زیرا زمانی که چشم بی حس است اگر چیزی به چشم نزدیک شود چشم قادر به پلک زدن نیست و در نتیجه ممکن است آسیب ببیند.
در صورتی که آسیب جدی و عمیق به چشم رسیده باشد بیمار به یک متخصص چشم پزشک ارجاع داده می شود تا ارزیابی و درمان تخصصی انجام شود.
نکته: رانندگی نکنید مگر اینکه بینایی هردو چشم شما نرمال باشد و اثر قطره های ریخته شده از بین رفته باشد.
جلوگیری از آسیب قرنیه
در زمان کار با اره و فعالیت هایی که باعث پرواز ذرات کوچک در هوا می شوند از لوازم حفاظتی چشم استفاده کنید. در زمان جوشکاری، اسکی، کوهنوردی و آفتاب گرفتن از لوازم حفاظتی نور ماوراءبنفش استفاده کنید.در صورت استفاده از مواد شیمیایی خطرناک مانند اسید یا قلیا مراقبت های ویژه ای را بکار گیرید، دست ها را منظم بشویید و در صورت خطر انفجار مواد، از چشم ها محافظت کنید. در زمان کار با سیمان و گچ، عینک محافظ بپوشید.
معاینات بعدی
بر اساس شدت جراحت، پزشک توصیه می کند تا 24 تا 48 ساعت بعد برای ویزیت مجدد مراجعه نمایید تا روند بهبودی را بررسی کند. با این حال در صورتی که بینایی تان بدتر شد یا دردتان بیشتر شد (دردی فراتر از بین رفتن بی حسی)و یا عدم التیام قرنیه پس از 72 ساعت، بلافاصله به پزشک مراجعه کنید.
زخم قرنیه:
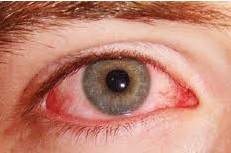
افراد در معرض ابتلا به زخم قرنیه عبارتند از:
• استفاده کنندگان لنزهای تماسی
• افرادی که تبخال، آبله مرغان و یا زونا، دارند یا اخیرا داشته اند
• افرادی که قطره های استروئید چشمی را طولانی مدت مصرف می کنند
• افراد مبتلا به خشکی چشم
• افراد دارای اختلالات پلک که مانع عملکرد مناسب پلک می شوند
• افرادی که دچار آسیب یا سوختگی قرنیه می شوند
اگر از لنزهای تماسی استفاده می کنید، نحوه گذاشتن در چشم، نگهداری و تمیز کردن لنزها، مراحل اصلی در کاهش خطر ابتلا به زخم قرنیه است. ضروری است که چگونگی مراقبت از لنزهای تماسی را بلد باشید.
شما می توانید از بسیاری از علل بوجود آمدن زخم قرنیه جلوگیری نمایید. هنگام انجام هرگونه کار یا بازی که می تواند به چشم آسیب برساند، از عینک محافظ مناسب استفاده کنید.
زخم قرنیه معمولا توسط انواع عفونت های زیر ایجاد می شود:
عفونت های باکتریایی: این نوع عفونت در استفاده کننده گان لنزهای تماسی، مخصوصا در افرادی که از لنزهای طولانی مدت استفاده می کنند، رایج است.
عفونت های ویروسی: ویروسی که باعث تبخال (ویروس هرپس سیمپلکس) می شود ممکن است حملات مکرری داشته باشد (عود کند). این حملات ناشی از استرس، ضعف سیستم ایمنی یا قرار گرفتن در معرض نور خورشید است. همچنین، ویروسی که سبب بروز علائم آبله مرغان و زونا می شود می تواند باعث زخم های قرنیه شود.
عفونت های قارچی: استفاده نادرست از لنزهای تماسی یا قطره های استروئید چشمی می تواند منجر به عفونت های قارچی شده که به نوبه ی خود باعث ایجاد زخم های قرنیه می شود. همچنین آسیب دیدگی قرنیه ناشی از وارد شدن ذرات گیاه به چشم، می تواند منجر به کراتیت (التهاب عفونی) قارچی شود. این نوع عفونت در بیماران دیابتی یا نقص سیستم ایمنی بیشتر دیده می شود.
عفونت انگلی (Acanthamoeba): آکانتوموبا یک آمیب تک سلولی میکروسکوپی است که شایع ترین آمیب موجود در آب و خاک می باشد و می تواند باعث ایجاد عفونت در انسان شود. اگر آکانتوموبا وارد چشم شود، باعث ایجاد عفونت به ویژه درکاربران لنز تماسی می شود.
علل دیگر زخم های قرنیه عبارتند از:
خراش یا سوختگی قرنیه ناشی از آسیب وارده به چشم: خراش و پارگی های قرنیه ممکن است توسط باکتری عفونی شوند و منجر به ایجاد زخم قرنیه شوند. خراش با ناخن یا برس آرایشی، برش با کاغذ و وارد شدن شاخه درخت به چشم می تواند باعث ایجاد این صدمات شود. سوختگی ناشی از مواد شیمیایی خورنده در محل کار و در خانه می تواند منجر به زخم های قرنیه شود.
سندرم خشکی چشم. مثل شوگرن
فلج بل و سایر اختلالات پلک که مانع عملکرد صحیح پلک می شود: اگر پلک به درستی عمل نکند، باعث خشک شدن قرنیه و متعاقبا زخم قرنیه می شود.
تشخیص زخم قرنیه
برای مشاهده صدمات وارده به قرنیه، چشم پزشک از یک رنگ مخصوص به نام فلوروسئین استفاده می کند سپس با استفاده از اسلیت لامپ (میکروسکوپ مخصوص) چشم بیمار را معاینه کرده و در صورت وجود زخم قرنیه، آن را معین می کند. اگر چشم پزشک به این نتیجه برسد که یک عفونت باعث زخم قرنیه شده است، ممکن است جهت نمونه برداری بافت کوچکی از قرنیه را بردارد. بررسی این نمونه به شناسایی و درمان عفونت کمک می کند.
درمان زخم قرنیه
قطره های آنتی بیوتیک، ضد قارچ و ضد ویروس درمان های انتخابی هستند. گاهی اوقات چشم پزشک قرص ضد قارچ را تجویز می کند. در موارد دیگر، با تزریق دارو در نزدیکی چشم، بیمار درمان می کند.
ممکن است چشم پزشک پس از بهبود یا ازبین رفتن عفونت، قطره چشم استروئیدی یا ضد التهاب تجویز کند. این کار باعث کاهش تورم و جلوگیری از باقی ماندن جای زخم می شود. استفاده از قطره استروئید چشمی در زخم قرنیه، بحث برانگیز است. پس فقط باید تحت نظارت دقیق چشم پزشک استفاده شود.بعضی مواقع قطره استروئید چشمی ممکن است عفونت را بدتر کند.
ممکن است چشم پزشک برای کاهش درد، داروهای مسکن خوراکی تجویز کند.
اگر علائم شما به طور ناگهانی در طول درمان تغییر می کنند یا بدتر شوند، بلافاصله به پزشک مراجعه کنید.
علائم مورد نظر عبارتند از:
• درد و قرمزی چشم
• اشک ریزش و ترشح چشم
• تاری دید
درمان جراحی:
در جراحی پیوند قرنیه جهت بازگرداندن بینایی، یک قرنیه سالم اهدایی جایگزین قرنیه آسیب دیده می شود. پس از، از بین رفتن عفونت و بهبود زخم قرنیه با مصرف دارو، گاهی اسکار (جای زخم) قابل توجهی باقی می ماند. در این موارد ممکن است جراحی پیوند قرنیه برای بهبود بینایی انجام شود. همچنین اگر زخم های قرنیه با دارو درمان نشود، ممکن است جهت حفظ بینایی، جراحی پیوند قرنیه لازم باشد.
نگارش و گردآورنده: رضا رحیمی
- ادامه مطلب
تاریخ: جمعه , 17 آذر 1402 (12:23)
- گزارش تخلف مطلب









 اختلال نقص توجه و بیش فعالی هستند، در عملکرد خود الگوی مداومی دارند. این افراد یا دچار بیش فعالی بوده یا بیتوجه هستند. در موقعیتهای مختلف مانند خانه، مدرسه، محل کار یا هر موقعیت اجتماعی ممکن است این الگوها خود را نشان دهند. علائم این اختلال باید قبل از 12 سالگی مشخص شود و این علائم به گونهای باشد که عملکرد شخص را تحت تاثیر قرار دهد.
اختلال نقص توجه و بیش فعالی هستند، در عملکرد خود الگوی مداومی دارند. این افراد یا دچار بیش فعالی بوده یا بیتوجه هستند. در موقعیتهای مختلف مانند خانه، مدرسه، محل کار یا هر موقعیت اجتماعی ممکن است این الگوها خود را نشان دهند. علائم این اختلال باید قبل از 12 سالگی مشخص شود و این علائم به گونهای باشد که عملکرد شخص را تحت تاثیر قرار دهد. اختلال دو قطبی است. این افراد دورههای شیدایی و افسردگی را به طور متوالی تجربه میکنند. این حالات به صورت زیر تعریف میشوند.
اختلال دو قطبی است. این افراد دورههای شیدایی و افسردگی را به طور متوالی تجربه میکنند. این حالات به صورت زیر تعریف میشوند. اختلال اضطراب فراگیربرای رویدادهای روزمره نگرانی شدید دارند.
اختلال اضطراب فراگیربرای رویدادهای روزمره نگرانی شدید دارند. استرس شامل موارد زیر میشود.
استرس شامل موارد زیر میشود. ختلالات خوردن جز بیماری های روانی جدی هستند که تعداد افراد مبتلا به آنها در حال افزایش است. بسیاری از این بیماران برای مدت طولانی این بیماری را تشخیص نداده و برای درمان آنها اقدامی نمیکنند. رژیم غذایی، افسردگی و نارضایتی از بدن از مهمترین دلایل ابتلا به این اختلالات است.
ختلالات خوردن جز بیماری های روانی جدی هستند که تعداد افراد مبتلا به آنها در حال افزایش است. بسیاری از این بیماران برای مدت طولانی این بیماری را تشخیص نداده و برای درمان آنها اقدامی نمیکنند. رژیم غذایی، افسردگی و نارضایتی از بدن از مهمترین دلایل ابتلا به این اختلالات است. شب ادراری باشد. در حالت دوم شخص در دفع مدفوع دچار بیاختیاری شده و در مکانهای نامناسب دفع میکند. در برخی از این بیماران هر دو اختلال با هم ظاهر میشوند.
شب ادراری باشد. در حالت دوم شخص در دفع مدفوع دچار بیاختیاری شده و در مکانهای نامناسب دفع میکند. در برخی از این بیماران هر دو اختلال با هم ظاهر میشوند. اختلال سلوک شخص قوانین را نقض کرده و حقوق دیگران را پایمال میکند. این کودکان نسبت به انسانها و حیوانات رفتار پرخاشگرانه دارند. اموال را تخریب کرده، دزدی میکنند و قوانین را زیر پا میگذارند.
اختلال سلوک شخص قوانین را نقض کرده و حقوق دیگران را پایمال میکند. این کودکان نسبت به انسانها و حیوانات رفتار پرخاشگرانه دارند. اموال را تخریب کرده، دزدی میکنند و قوانین را زیر پا میگذارند. verywellmind در رابطه با اختلال شخصیت ضداجتماعی:
verywellmind در رابطه با اختلال شخصیت ضداجتماعی:
 سنگ کلیه یکی دیگر از مشکلات شایع کلیه است. این مشکل زمانی اتفاق می افتند که مواد معدنی و سایر مواد موجود در خون در کلیه متبلور می شوند و توده های جامد (سنگ) را تشکیل می دهند.
سنگ کلیه یکی دیگر از مشکلات شایع کلیه است. این مشکل زمانی اتفاق می افتند که مواد معدنی و سایر مواد موجود در خون در کلیه متبلور می شوند و توده های جامد (سنگ) را تشکیل می دهند.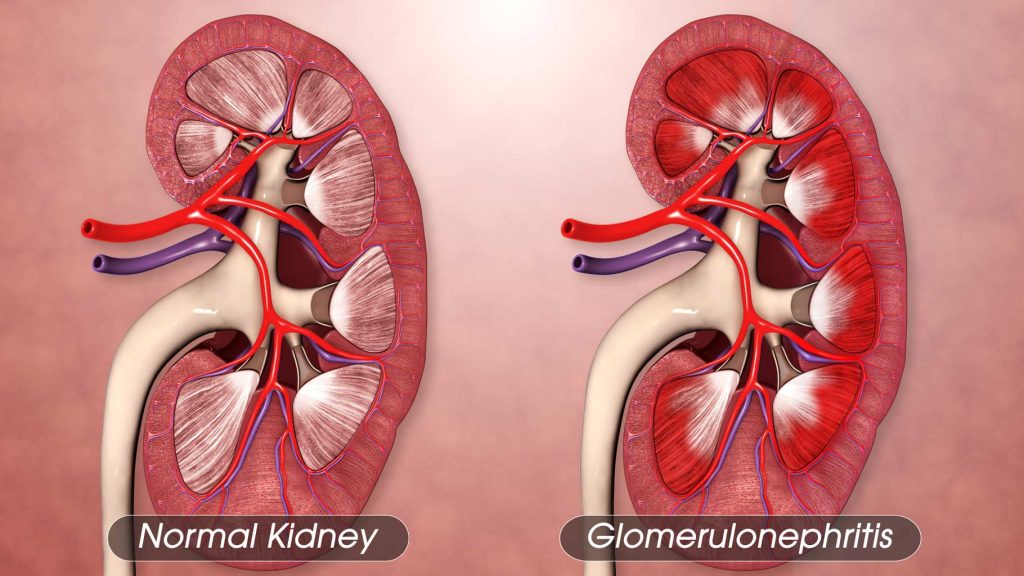 خون در ادرار (هماچوری)
خون در ادرار (هماچوری)
 ساق و مچ پاها، دست، اطراف چشم و صورت ممکن است نشانهای از وجود یک بیماری شدید کلیوی باشد. در واقع اِدم یا همان احتباس مایعات میتواند به دلیل ناتوانی کلیهها در دفع مایعات اضافی یا نمک و یا به دلیل نشت پروتئین از کلیهها اتفاق بیفتد.
ساق و مچ پاها، دست، اطراف چشم و صورت ممکن است نشانهای از وجود یک بیماری شدید کلیوی باشد. در واقع اِدم یا همان احتباس مایعات میتواند به دلیل ناتوانی کلیهها در دفع مایعات اضافی یا نمک و یا به دلیل نشت پروتئین از کلیهها اتفاق بیفتد.
